L’œdème de la face est un motif fréquent de consultation en médecine générale. Bien que souvent bénin, il peut être l’expression clinique de pathologies sous-jacentes plus graves, nécessitant un bilan approfondi : les situations d’urgence doivent être éliminées et la cause identifiée (tableau 1).
S’orienter par la clinique
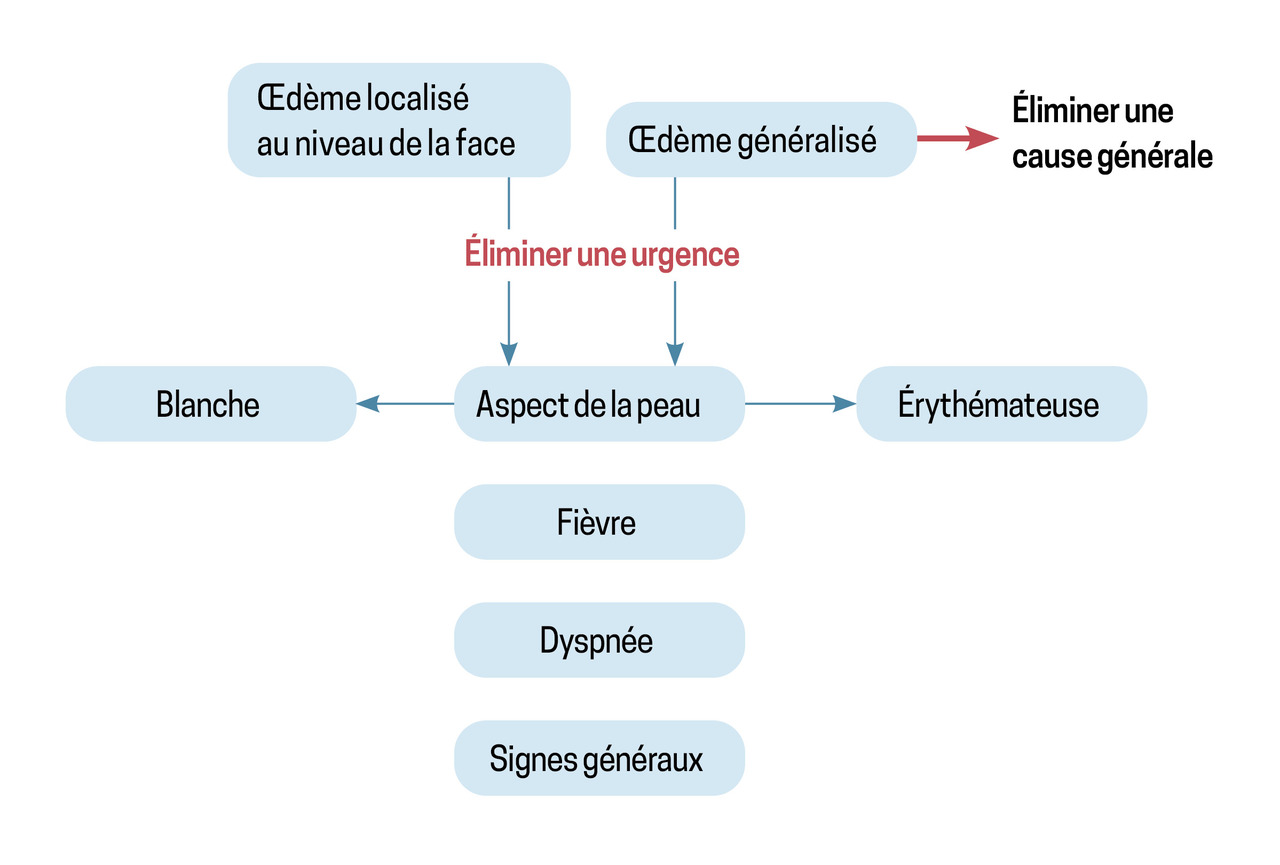
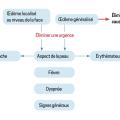
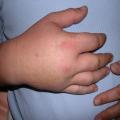
La démarche diagnostique porte attention à cinq éléments cliniques et d’interrogatoire principaux : la durée de l’œdème (fugace avec retour complet à l’état normal entre les poussées ou chronique, persistant, fluctuant sans retour à l’état normal), son siège (localisé ou généralisé, bilatéral ou unilatéral) [fig. 1], l’aspect cutané en regard (inflammatoire avec érythème et chaleur, prurigineux), les signes associés (fièvre, altération de l’état général, atteinte musculaire ou articulaire, dyspnée, lésions cutanées, prises médicamenteuses), et le terrain (atopie, auto-immunité, immunodépression).
Par ailleurs, il est nécessaire de bien examiner les voies aérodigestives supérieures afin d’éliminer un œdème de la langue ou du larynx, à évoquer également s’il existe une dyspnée inspiratoire avec stridor.
Enfin, il est indispensable de compléter l’examen clinique par la mesure de la pression artérielle et de la fréquence cardiaque, la recherche de céphalées, de comblement des creux sus-claviculaires, d’une circulation veineuse collatérale, d’un œdème des flancs ou des membres inférieurs et par l’analyse du reste du tégument, notamment des muqueuses.
Ces premiers éléments permettent d’éliminer une urgence (cause infectieuse, dyspnée laryngée ou choc anaphylactique, syndrome compressif vasculaire ou érythrodermie).
Cinq diagnostics d’urgence
Cinq causes d’œdème de la face peuvent engager le pronostic vital et doivent être éliminées avant de poursuivre les investigations.
Œdème laryngé : deux causes possibles
Deux entités se distinguent : l’œdème anaphylactique (œdème de Quincke) et l’œdème bradykinique (ou œdème angioneurotique) :
- en cas de survenue aiguë dans les deux heures suivant le contact avec un allergène (médicament, aliment, piqûre d’hyménoptère, injection de produit de contraste iodé, etc.), le diagnostic d’allergie médiée par les immunoglobulines E (IgE) ou d’anaphylaxie doit être évoqué. Il s’agit d’une réaction d’hypersensibilité immédiate résultant de l’extravasation de fluide dans le tissu interstitiel. Il s’agit d’une urgence vitale en cas d’atteinte laryngée (œdème de Quincke), la dyspnée inspiratoire avec stridor pouvant aboutir à la suffocation ;
- l’angiœdème bradykinique est rare. En cas d’atteinte laryngée, il s’agit d’une urgence vitale : dyspnée inspiratoire, dysphonie, signes de lutte. Le décès survient par asphyxie dans 25 % des cas en l’absence de traitement. L’atteinte de la langue est également possible, avec un risque d’asphyxie.
Origine infectieuse : ne pas méconnaître une cellulite de la face
Il peut s’agir d’une infection staphylococcique à porte d’entrée cutanée. Cliniquement, l’œdème circonscrit s’associe à des signes inflammatoires locaux et à de la fièvre, avec un tableau septique. Par ailleurs, il peut se compliquer d’une thrombose du sinus caverneux.
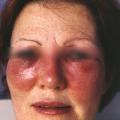
Dans le cas d’une infection streptococcique avec érysipèle (fig. 2), le placard inflammatoire apparaît uni- ou bilatéral, associé à de la fièvre.
Une origine odontologique est aussi possible : abcès dentaire avec douleurs importantes.
Il est essentiel de rechercher des signes généraux et biologiques (bactériémie, hyperleucocytose à polynucléaires neutrophiles et taux de protéine C réactive élevé).
Compression vasculaire
En cas de syndrome cave supérieur (fig. 3) sur compression médiastinale, l’œdème est localisé « en pélerine » avec comblement des creux sus-claviculaires associé à une circulation veineuse collatérale thoracique. Les principales causes en sont les lymphomes médiastinaux et les cancers du poumon (surtout à petites cellules).
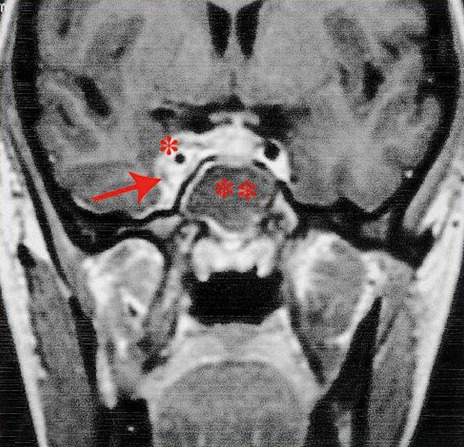
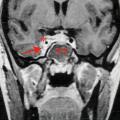
Plus rarement, il peut s’agir d’une thrombose du sinus caverneux (fig. 4) – notamment sur cellulite de la face, avec œdèmes palpébraux, céphalées et fièvre.
Toxidermie avec érythrodermie
Le syndrome DRESS (drug reaction with eosinophilia and systemic symptoms) correspond à une érythrodermie avec érythème diffus ; il touche au moins 90 % de la surface corporelle. L’œdème est infiltré, notamment au niveau des paupières et est rarement isolé. Il est associé à des signes généraux (asthénie, fièvre, polyadénopathie). Sur le plan biologique, une éosinophilie, une atteinte hépatique, voire une atteinte rénale, est possible.
Il survient dans les deux à six semaines suivant l’introduction du médicament en cause (antiépileptiques, hypo-uricémiants, antibiotiques).
Bilan complémentaire
Après avoir éliminé l’urgence, un bilan biologique minimal est également effectué avec hémogramme, fonctions rénale et hépatique et dosage de la CRP.
Les examens complémentaires dépendent ensuite de l’orientation diagnostique.
Orientation vers une maladie de système
Les principaux diagnostics à évoquer sont le lupus, la dermatomyosite et la sarcoïdose.
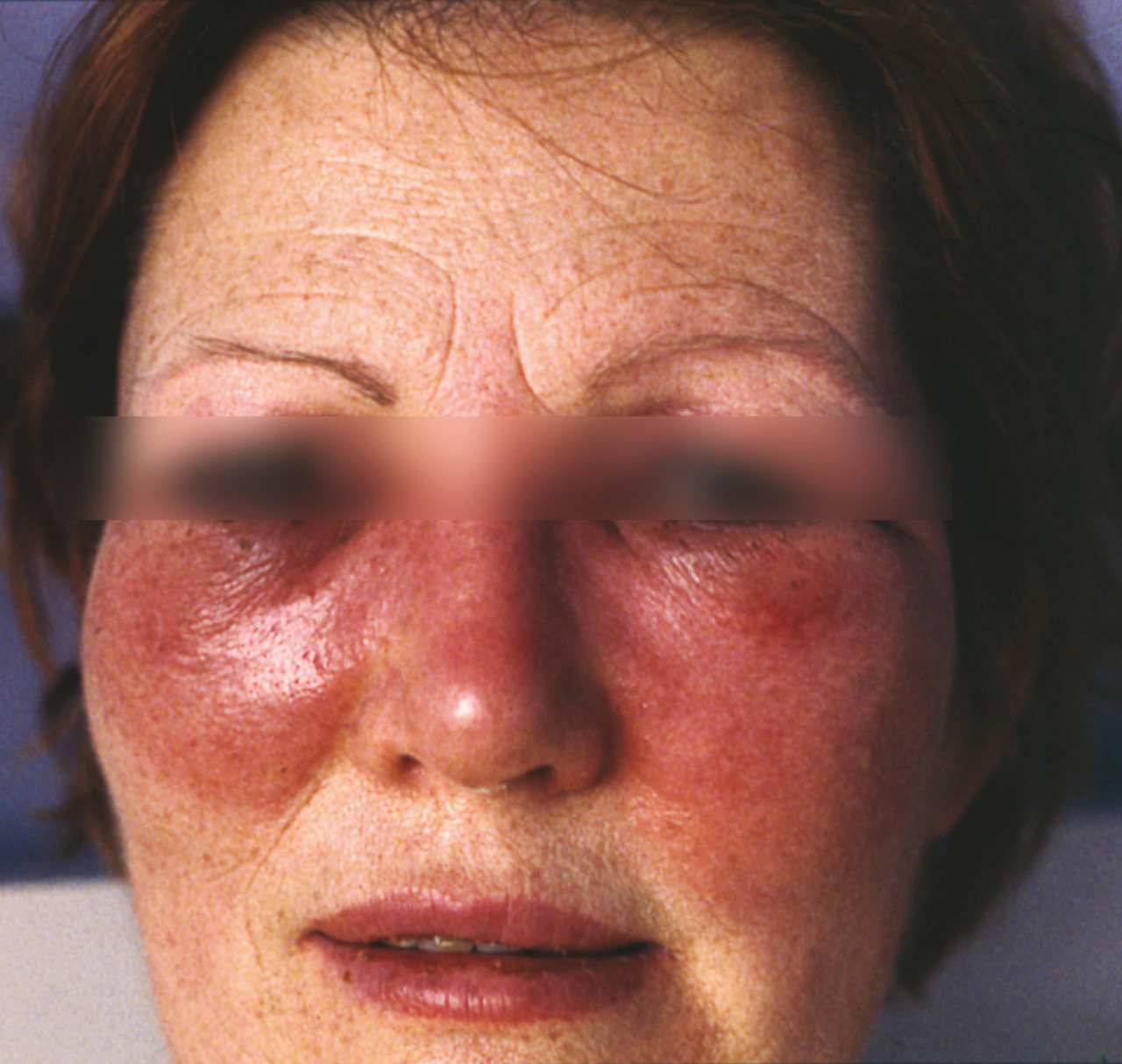
Lupus systémique ou cutané
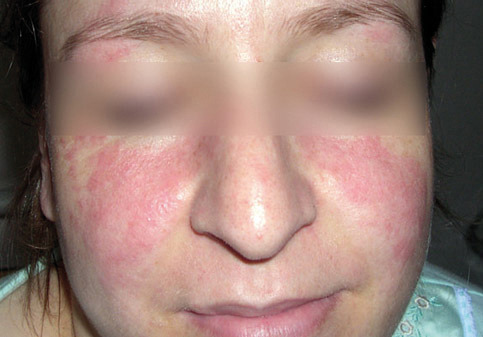
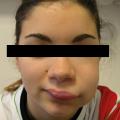
Il concerne le plus souvent la femme jeune. L’œdème est localisé au niveau malaire (fig. 5) et est associé à une photosensibilité, des arthralgies, un syndrome de Raynaud et un syndrome sec.
Le bilan comprend le dosage des facteurs antinucléaires (FAN), des anticorps anti-ADN et anti-ECT, ainsi que celui des fractions du complément C3 et C4.
Dermatomyosite
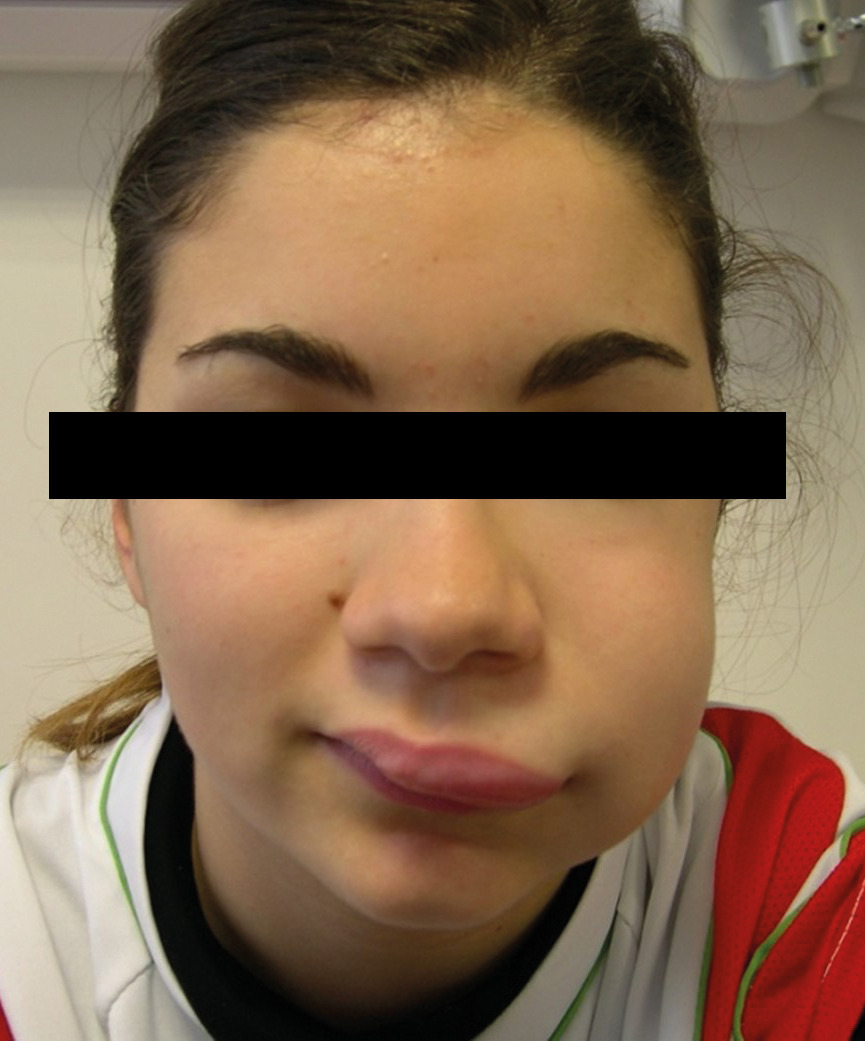
L’œdème est localisé au niveau des paupières, avec un érythème dit « liliacé ». Il est associé à une photosensibilité et à des myalgies avec déficit moteur. Une dyspnée ou des troubles de la déglutition sont aussi possibles.
Le bilan biologique comprend le dosage de la créatine phosphokinase (CPK). Si son taux est élevé, il convient de doser les auto-anticorps spécifiques des myosites par immunoblot (DOT myosite).
Sarcoïdose
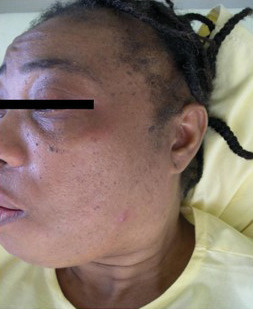
Elle atteint le plus souvent la femme. Ses manifestations cliniques sont une dyspnée, une atteinte cutanée, une parotidomégalie (fig. 6) et une infiltration lacrymale avec œdème des paupières.
Le bilan biologique comprend un dosage de la calcémie, de l’enzyme de conversion de l’angiotensine (ECA), du calcitriol (1,25 -OH vitamine D3). Une radiographie pulmonaire complète les explorations.
Orientation vers une cause locale
Les signes peuvent associer fièvre, céphalées, syndrome douloureux et œdème des paupières (fig. 7). La réalisation d’un scanner des sinus et d’un examen ophtalmologique est alors nécessaire.
Orientation vers une cause endocrinienne
Hypothyroïdie et syndrome de Cushing sont les deux causes endocriennes à évoquer.
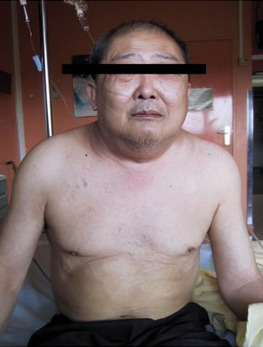
Hypothyroïdie
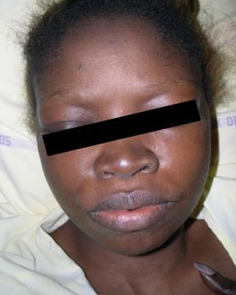
Elle se manifeste par un myxœdème pouvant atteindre la face – donnant un aspect « bouffi » (fig. 8) – mais également le reste du tégument.
Le bilan comprend le dosage de la thyréostimuline (TSH) puis de l’hormone thyroïdienne (T4) si la TSH est basse, ainsi que le dosage des anticorps dirigés contre la peroxydase thyroïdienne (anti-TPO) et des anticorps antithyroglobuline (anti-Tg).
Syndrome de Cushing
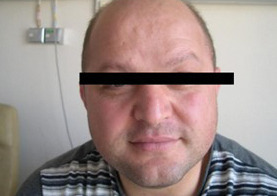
Le visage est arrondi (fig. 9), une fragilité cutanée avec hématomes est observée ainsi que de l’acné et une « bosse de bison ». Le diagnostic est confirmé par le dosage du cortisol urinaire des vingt-quatre heures.
Orientation vers une cause tumorale
Une cause lymphomateuse (fig. 10) peut être évoquée devant le terrain du patient, la présence d’une altération de l’état général (asthénie, anorexie, amaigrissement) et l’existence de signes B (sueurs nocturnes et fièvre).
Il convient alors de rechercher un syndrome tumoral clinique (adénopathies, hépatomégalie, splénomégalie) et un éventuel syndrome cave supérieur.
La lactate déshydrogénase (LDH) est dosée.
Suspicion d’angiœdème
Les angiœdèmes sont des œdèmes sous-cutanés et/ou sous-muqueux d’apparition brutale, ne prenant pas le godet, non inflammatoires et non fébriles, localisés, transitoires et disparaissant sans laisser de séquelles mais pouvant récidiver. Il existe souvent une sensation de tension et de tiraillement. Il est possible de distinguer les angiœdèmes histaminiques, qui sont fréquents (90 % des cas), des angiœdèmes bradykiniques, plus rares (tableau 2).
Un terrain atopique et une urticaire orientent vers un angiœdème histaminique (également appelée urticaire profonde), qui est la cause la plus fréquente d’œdème du visage.
Un terrain familial, la prise d’inhibiteurs de l’enzyme de conversion font évoquer un angiœdème bradykinique.
Angiœdèmes histaminiques
Les angiœdèmes histaminiques (ou urticaire profonde) peuvent être d’origine allergique, mais le plus souvent ils ne le sont pas ; ils sont dus à la dégranulation des mastocytes conduisant à la libération d’histamine.
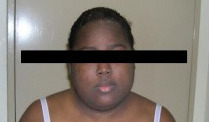
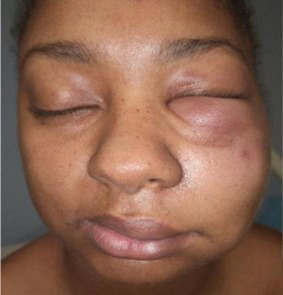
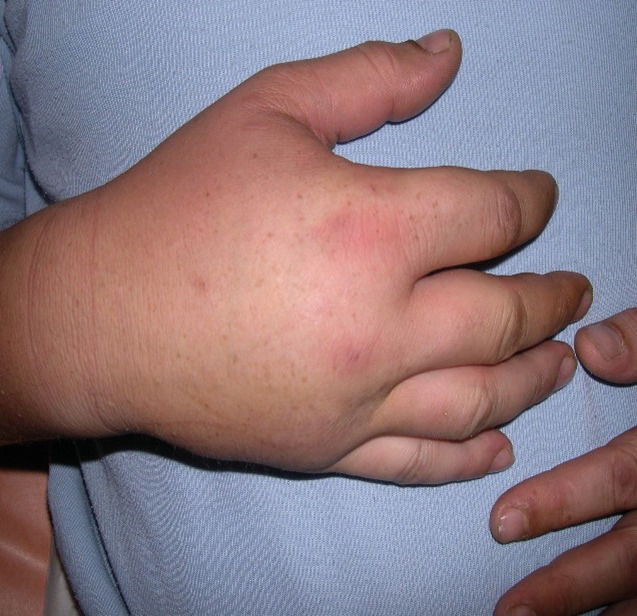
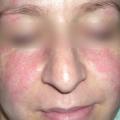
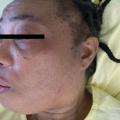
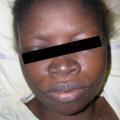
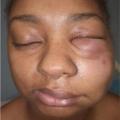
Le tableau clinique survient souvent chez un sujet au terrain atopique, et une urticaire est associée dans 15 % des cas (tableau 2). Les œdèmes peuvent alors être érythémateux, parfois prurigineux au niveau de la face ou des extrémités, et régressent en moins de vingt-quatre heures (fig. 11, 12 et 13). Le diagnostic est facile lorsque des lésions d’urticaire superficielle sont associées. Cependant, mais, dans 10 % des cas, les angiœdèmes sont isolés.
Les formes non allergiques sont chroniques et récurrentes – à la différence de l’allergie, qui survient de façon aiguë, associée à des manifestations systémiques d’anaphylaxie. Ils sont souvent favorisés par la prise d’anti-inflammatoires non stéroïdiens ou d’une contraception œstroprogestative.
Bien que les angiœdèmes histaminiques soient impressionnants, le pronostic vital n’est pas mis en jeu (pas de risque d’asphyxie).
Ils répondent aux antihistaminiques, à dose optimisée si nécessaire, que ce soit pour le traitement de crise ou le traitement de fond. On peut associer un antileucotriène ou un anticorps monoclonal humanisé anti-IgE (omalizumab) dans les cas réfractaires. Les corticoïdes sont efficaces dans le traitement de la crise, mais ne sont pas recommandés devant l’effet rebond décrit à l’arrêt du traitement.
Angiœdèmes bradykiniques
Les angiœdèmes bradykiniques (anciennement appelés œdèmes angioneurotiques) sont beaucoup plus rares, mais potentiellement graves. Ils sont liés à une augmentation de la perméabilité vasculaire en réponse à un excès de bradykinine, pouvant être dû à un déficit quantitatif ou fonctionnel en inhibiteur de la C1 estérase. Ils peuvent être héréditaires ou acquis (secondaires à une pathologie auto-immune ou hématologique) ou faire suite à une prise médicamenteuse, en particulier d’inhibiteurs de l’enzyme de conversion. Ces derniers sont la première cause d’angiœdème acquis et concernent 0,5 à 0,7 % des patients prenant ces traitements. D’autres médicaments peuvent être impliqués : gliptines, inhibiteurs de mTOR, racécadotril, inhibiteurs de DPP- 4, thrombolytiques, etc.
L’angiœdème bradykinique peut concerner la face, les extrémités, les organes génitaux externes ou les muqueuses.
L’atteinte de la muqueuse digestive peut donner des tableaux de syndrome pseudo-occlusifs. L’atteinte laryngée s’accompagne d’un important risque de mortalité.
La prise en charge repose sur le traitement d’urgence de la crise (antagoniste compétitif sélectif des récepteurs de la bradykinine de type 2 ou inhibiteur de la C1 estérase humaine) et sur le traitement de fond en cas de crises fréquentes. Cette maladie doit être suivie par un médecin du centre de référence des angiœdèmes à kinines.
Que dire à vos patients ?
Les signes devant amener à consulter en urgence sont : la dyspnée inspiratoire ou l’œdème de la langue avec sensation de suffocation, la fièvre, les signes inflammatoires locaux (rougeur, chaleur, érythème).
Les angiœdèmes bradykiniques sont rares et nécessitent un suivi dans un centre expert.
Les angiœdèmes histaminiques sont fréquents, le plus souvent non allergiques et sans cause retrouvée. Ils ne mettent jamais en jeu le pronostic vital.
Les corticoïdes ne sont pas le traitement de premier choix, car bien qu’efficaces, ils peuvent provoquer un effet rebond et sont néfastes sur le long cours.
Boccon-Gibod I, Fain.O. Œdème de la face : quelles causes ? Rev Prat Med Gen 2010;24(847):665-6.
Gobert D. À quoi faut-il penser devant un œdème de la face ? Présentation aux Journées nationales de médecine générale, édition 2023. https://bit.ly/3Ep8s9v
Kalmi G, Nguyen Y, Amarger S, et al. Efficacy and Safety of Rituximab-Based Treatments in Angioedema With Acquired C1-Inhibitor Deficiency. J Allergy Clin Immunol Pract 2024;12(1):212-22.
Wagner E. Urticaire et angio-œdème. Hôpitaux universitaires de Genève. 2017. https://bit.ly/3YfhUCS
Marce D, Laurent C, Pottier C, et al. Lymphome T sous-cutané de type panniculite de la face. Ann Dermatol Venereol 2020;147(12):A284-5.
Zürcher S, Trellu LT. Érysipèle et dermohypodermite récidivants : prise en charge. Rev Med Suisse 2015;468(11):759-62.
Fain O. Q 117. Lupus érythémateux disséminé. Syndrome des antiphospholipides. Rev Prat 2008;58(17):1935-42.
Hester D, Wong K. Un-DRESSing Lithium: A Pediatric Case of Lithium Induced Drug Hypersensitivit Syndrome. Pediatrics 2019;144(2):603.

 Encadrés
Encadrés