Culture et médecine
Pour nourrir votre curiosité
Jean-Nicolas Corvisart est surtout connu pour avoir été le médecin personnel de l’empereur Napoléon Ier. Il a aussi imposé une approche plus clinique et réformé la médecine, mais, ambitieux et avide de titres, il a cherché à faire fortune et a écrit peu d’ouvrages.
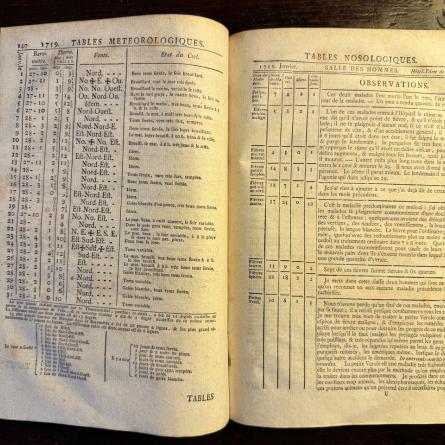
La corrélation entre les maladies observées chez les patients et les paramètres météorologiques a interpelé les médecins depuis l’Antiquité. Au XVIIIe siècle, le Dr Jean Razoux a compilé ses observations pendant plusieurs années, avec pour objectifs d’examiner de façon systématique le lien entre les phénomènes climatiques et la survenue, l’évolution et la gravité de certaines affections… et d’en tirer des conclusions.
Reportages
La santé en images
Tous nos articles
Histoire de la médecine, pratiques d'hier et d'aujourd'hui