Les agaves, appartenant à la famille des Agavaceae, sont des plantes originaires des climats arides mexicains. Couramment utilisées en France comme plantes ornementales, elles s’adaptent particulièrement bien au climat du sud de la France. Elles sont ainsi omniprésentes dans les jardins et espaces naturels en région méditerranéenne et en Corse.1 Leur toxicité, bien connue des professionnels du paysage, est largement méconnue du grand public. La sève d’agave contient des saponines et des cristaux d’oxalate de calcium, deux composés hautement irritants pour la peau. Au Mexique, où l’agave est cultivée comme matière première pour la fabrication de la tequila, les travailleurs exposés quotidiennement développent fréquemment des dermites irritatives, connues sous le nom de « mal des agaveros ».1,2 Il s’agit d’éruptions érythémateuses inflammatoires, associées à des lésions papulo-vésiculeuses.
La prévention repose sur le port de vêtements couvrants et un lavage immédiat de la peau à l’eau et au savon en cas de contact avec la sève.
Dans la littérature, de rares cas de dermatite irritative purpurique secondaires à l’exposition à l’agave ont été rapportés, dont le dernier date de 2011.3,4 Tous les patients concernés avaient été exposés à des projections végétales lors de l’utilisation d’outils motorisés, notamment des tronçonneuses, suggérant un rôle favorisant de ces mécanismes dans l’apparition des lésions purpuriques.2,5
Dans le cas présenté ici, avec un contexte typique de dermatite causée par l’agave, la bonne réponse aux antihistaminiques en automédication a incité à les poursuivre, accompagnés par un traitement local par flamazine. Un antalgique de palier 1 (paracétamol) a également été ajouté.
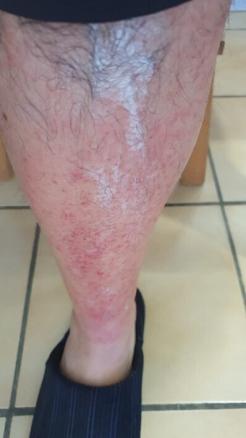
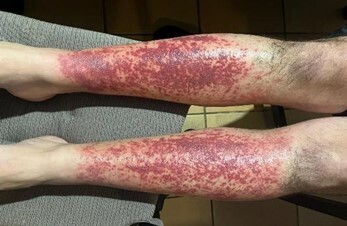
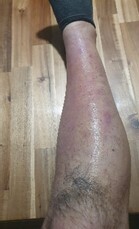
Le lendemain, le patient a consulté à nouveau pour majoration de la douleur, avec persistance des lésions vésiculo-bulleuses et apparition de plaques purpuriques, bien délimitées par le short pour la partie proximale et par les chaussettes pour la partie distale. Devant le risque de surinfection, des lavages des jambes par savon antiseptique ont été introduits. Aucun prélèvement n’a été réalisé devant ce tableau typique et l’absence de suspicion clinique de vascularite ou d’érysipèle.
Pour une surveillance optimale, et en l’absence de traitement spécifique, il a été demandé au patient d’envoyer une photographie quotidienne de l’évolution de ses lésions.
À J2, le patient a décrit des sueurs et frissons nocturnes importants. Des douleurs invalidantes à la marche sont apparues ainsi qu’un prurit intense. Après nouvel examen clinique écartant une surinfection et un érysipèle – absence d’adénopathie satellite sensible, placard inflammatoire strictement limité au pourtour lésionnel, apyrexie depuis le matin, évolution vers des lésions purpuriques –, le traitement a été modifié : antihistaminiques double dose et antalgiques de palier 2.
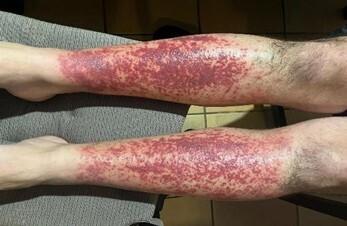
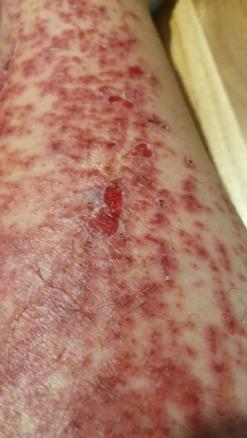
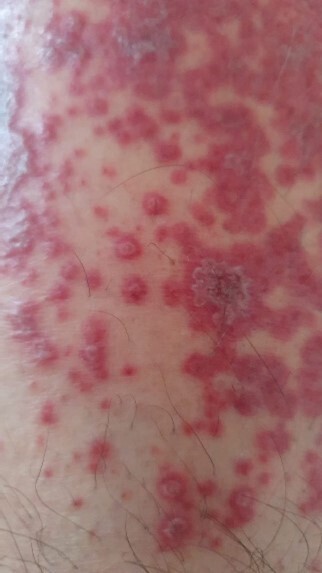
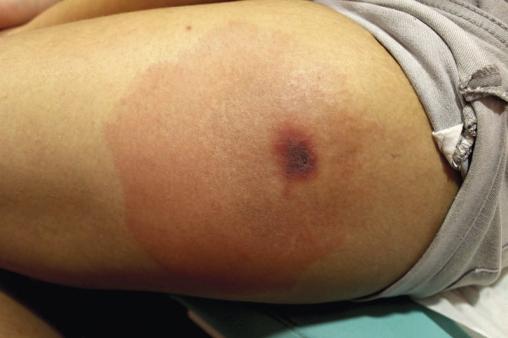
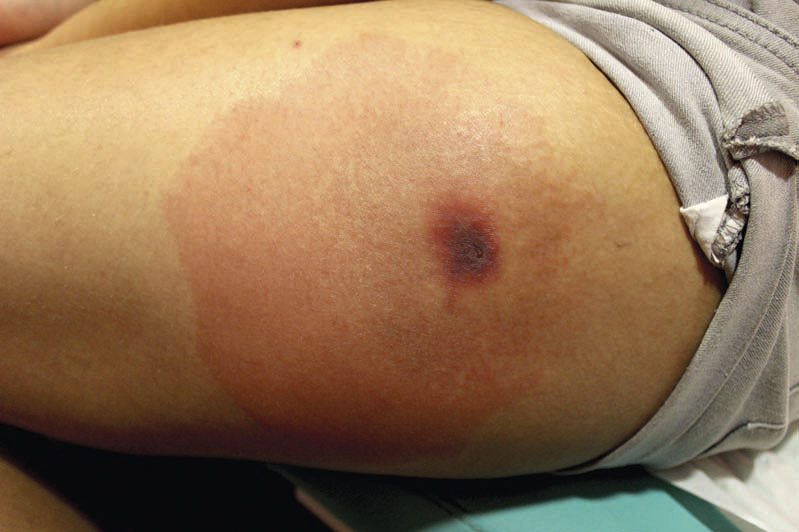
Au quatrième jour, le patient est apyrétique, mais les douleurs à la marche persistent et les antihistaminiques double dose ne parviennent pas à soulager le prurit, toujours aussi intense. Devant l’aggravation du tableau purpurique sans signe de surinfection (fig. 3), une corticothérapie locale est initiée.
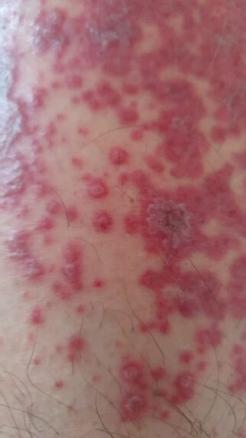
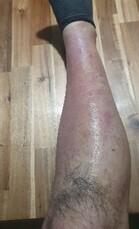
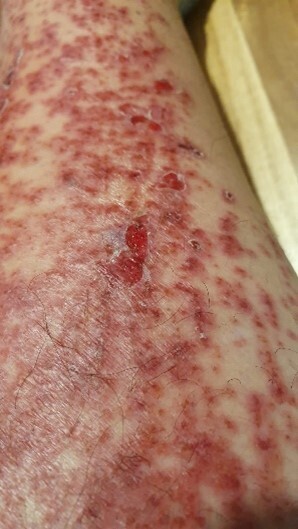
Le lendemain, les douleurs à la marche ont diminué mais le prurit reste important, aggravé par la pommade corticoïde. Cliniquement, des lésions croûteuses secondaires à la disparition des bulles sont mises en évidence (fig. 4).
La disparition des douleurs à la marche au sixième jour permet l’arrêt des antalgiques. En revanche, le prurit est toujours très invalidant, à prédominance nocturne, après application de dermocorticoïdes. Une augmentation de la posologie des antihistaminiques le soir (2 comprimés de cétirizine 10 mg en une prise) est décidée, avec l’ajout d’une crème émolliente.
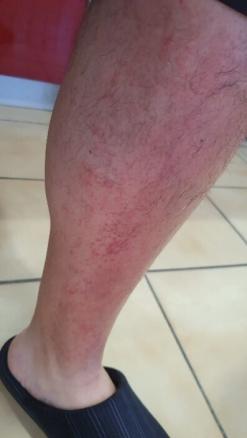
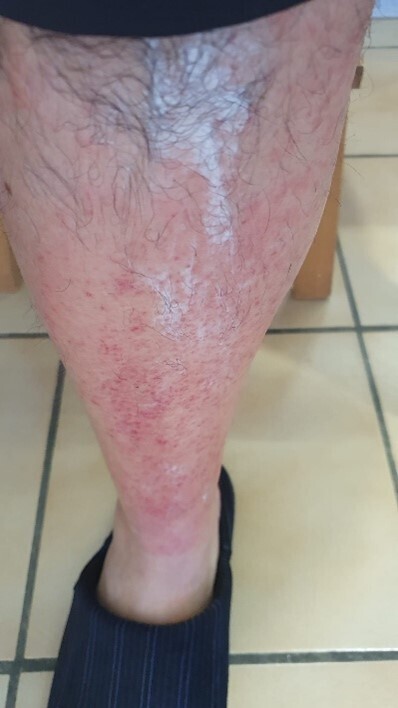
À J7, une évolution favorable de l’éruption cutanée est notée, avec érythème localisé autour des séquelles croûteuses et hyperpigmentation cutanée en regard des zones présentant les premiers signes de résorption (fig. 5). Un arrêt de la corticothérapie locale est décidé avec toutefois la poursuite des antihistaminiques double dose et de la crème émolliente.
Au huitième jour, l’amélioration est notable sur tous les tableaux. Deux jours plus tard, l’érythème est localisé uniquement autour des séquelles croûteuses. La cétirizine (10 mg par jour) et l’application de crème émolliente sont poursuivies.
C’est à J12 que la disparition complète des démangeaisons permet l’arrêt des antihistaminiques.
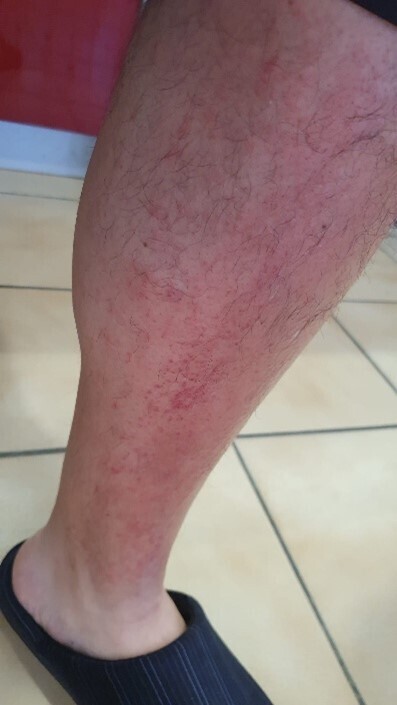
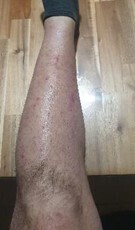
Enfin, à J16, la résolution des lésions et des symptômes est complète, sans cicatrices ni hyperpigmentation cutanée (fig. 6 et 7).
Un protocole de traitement des dermatites chimiques causées par la projection de cristaux d’oxalate de calcium présents dans les agaves peut être proposé :
- rinçage immédiat à l’eau et au savon après un contact cutané avec la sève ;
- antalgie adaptée (palier 2 si nécessaire) ;
- traitement antihistaminique à forte dose pendant 10 jours, puis simple dose jusqu’à cicatrisation, soit 20 jours au total ;
- dermocorticoïdes d’action forte pouvant être introduits dès la phase initiale et poursuivie pendant 7 jours ;
- antisepsie des lésions par une solution moussante à base de chlorhexidine ;
- crèmes émollientes dès assèchement des lésions initiales.