Allaitement maternel
- En savoir plus sur Allaitement maternel
- Se connecter ou s'inscrire pour poster un commentaire
« Bonjour, docteur, l’ostéo m’a dit que… »
- En savoir plus sur « Bonjour, docteur, l’ostéo m’a dit que… »
- Se connecter ou s'inscrire pour poster un commentaire
Linea alba
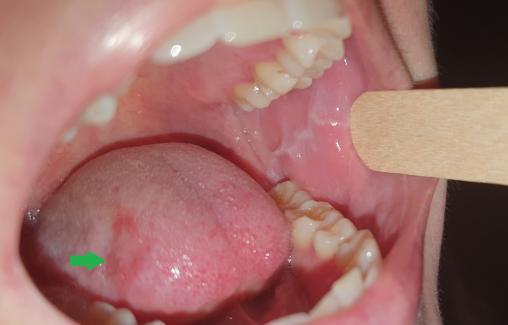
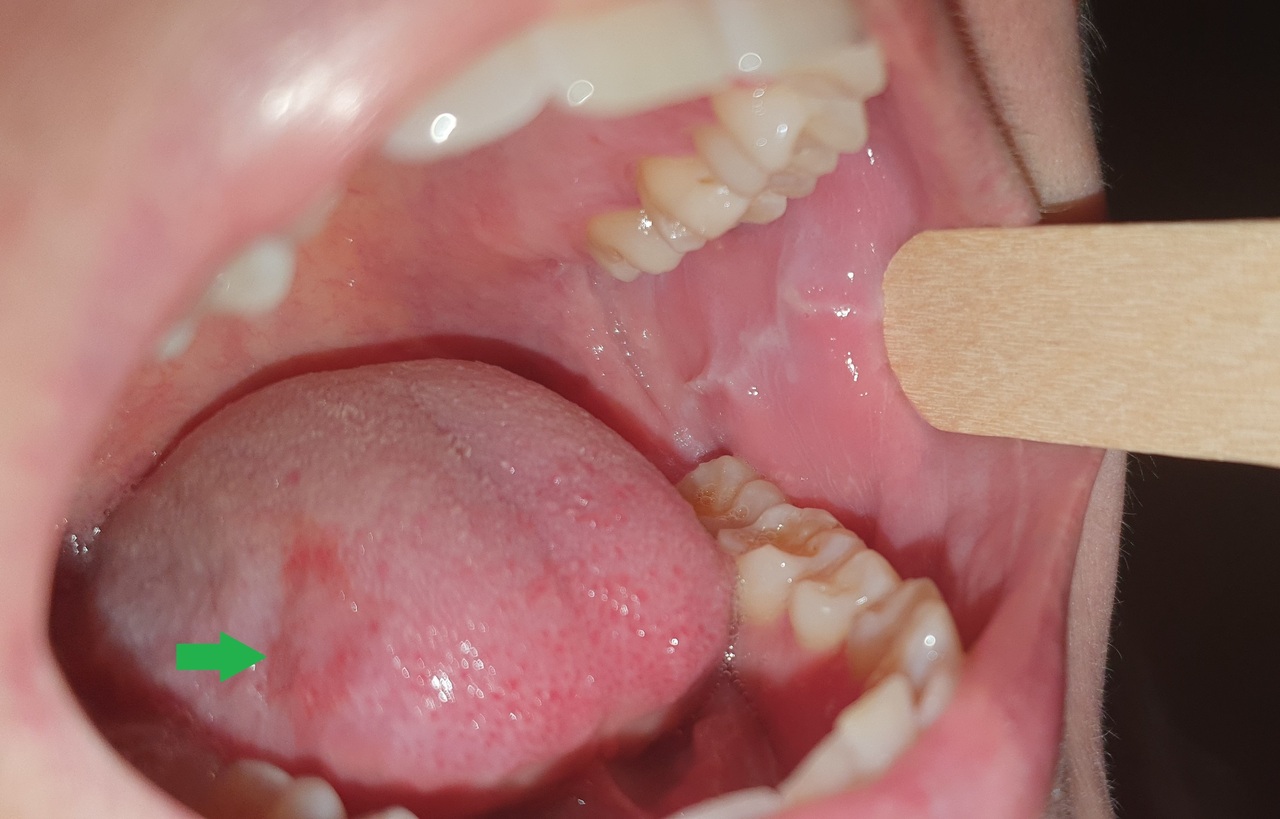
Lydie, 24 ans, consulte pour des stries de couleur blanche apparues depuis quelques jours au niveau de la face interne des deux joues (figure). Elle est inquiète car ces lésions ressemblent à celles de son père, traité pour un cancer de la langue. Elle explique se brosser les dents 4 ou 5 fois par jour en traumatisant parfois la muqueuse buccale et la langue (figure, flèche verte), anxieuse depuis le diagnostic posé chez son père.
Pour en savoir plus
Ferreli C, Giannetti L, Robustelli E, et al. Linear white lesion in the oral mucosa. JAAD Case Rep 2019;5(8):694-6.
0
Syphilis secondaire
Un homme de 50 ans, sans antécédents, consulte pour une éruption cutanée évoluant depuis deux semaines, associée à une fièvre à 39 °C depuis quarante-huit heures.
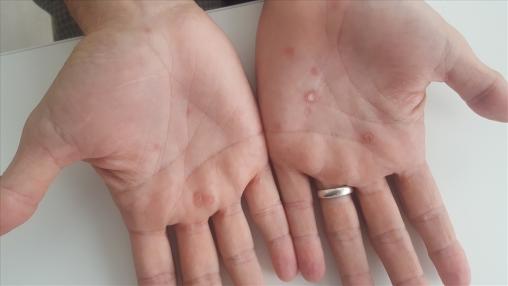
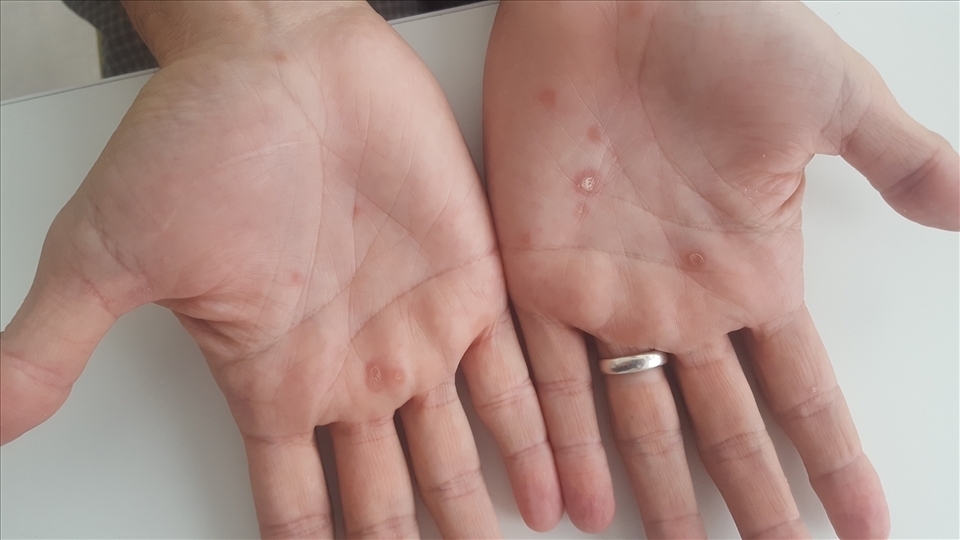
L’examen physique révèle un exanthème fait de macules rosées non prurigineuses du tronc et des lésions papulo-squameuses palmaires (figure). Le diagnostic de syphilis secondaire est confirmé par la sérologie. La recherche des autres infections sexuellement transmissibles revient négative.
L’examen physique révèle un exanthème fait de macules rosées non prurigineuses du tronc et des lésions papulo-squameuses palmaires (figure). Le diagnostic de syphilis secondaire est confirmé par la sérologie. La recherche des autres infections sexuellement transmissibles revient négative.
Références
1. Monsel G, Palich R, Caumes E. Syphilis : quoi de nouveau ? Rev Prat 2018;68:881-5.
2. HAS. Modification de la nomenclature des actes de biologie médicale pour les actes de recherche de Treponema pallidum (bactérie responsable de la syphilis). Mai 2015.
2. HAS. Modification de la nomenclature des actes de biologie médicale pour les actes de recherche de Treponema pallidum (bactérie responsable de la syphilis). Mai 2015.
0
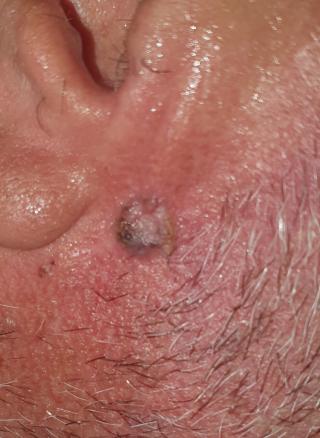
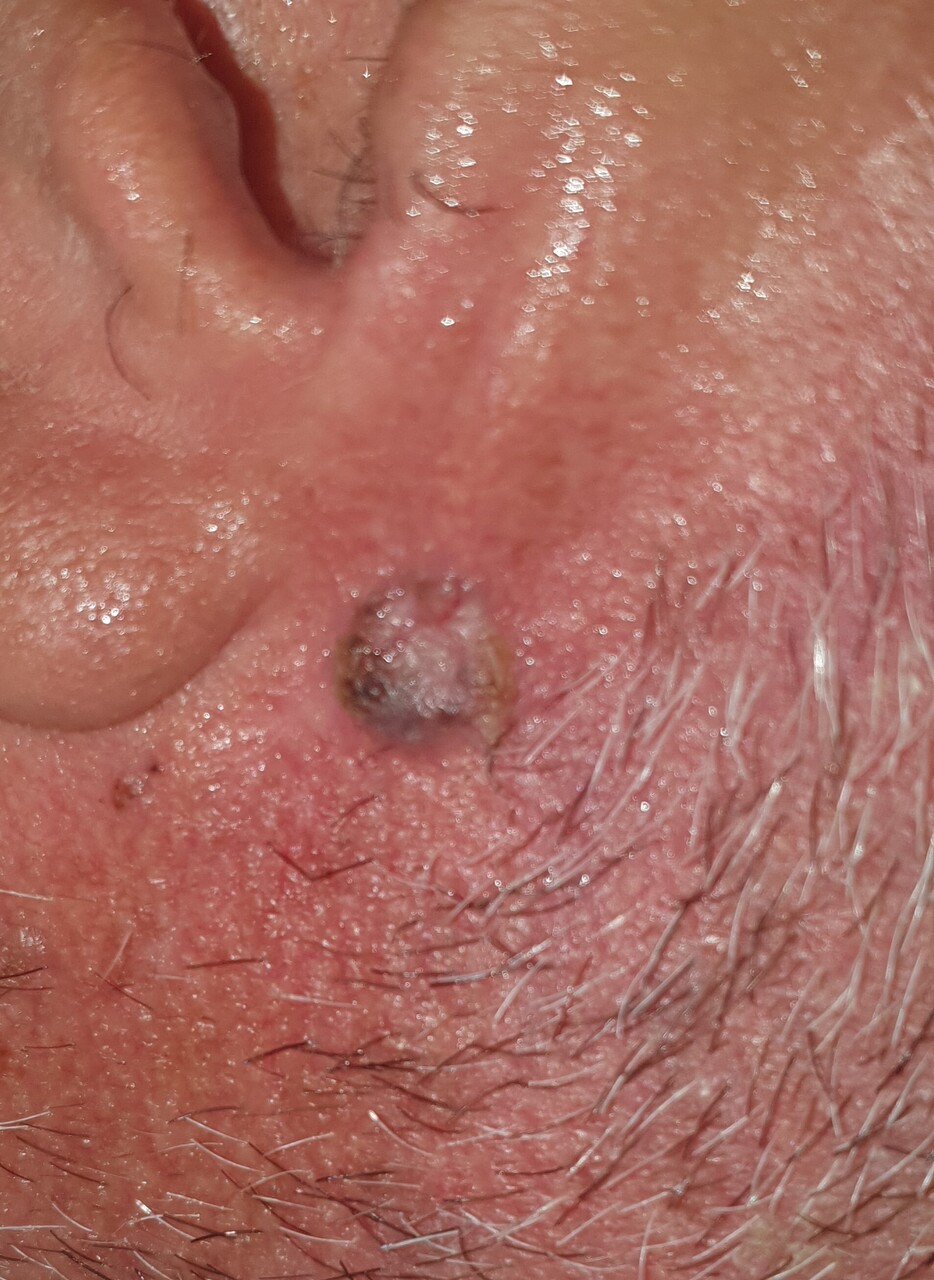
Carcinome basocellulaire nodulaire
Nicolas, 73 ans, consulte pour une lésion croûteuse située sur la base de l’oreille droite (fig. 1) apparue 3 mois auparavant.
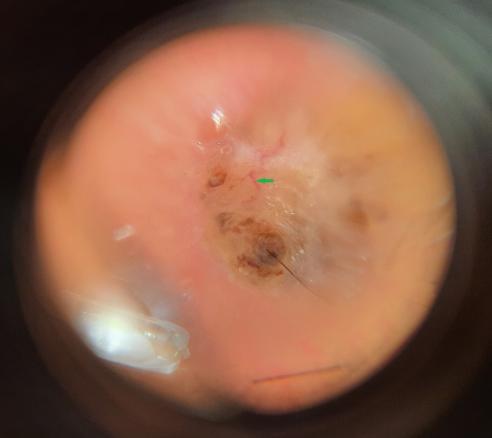
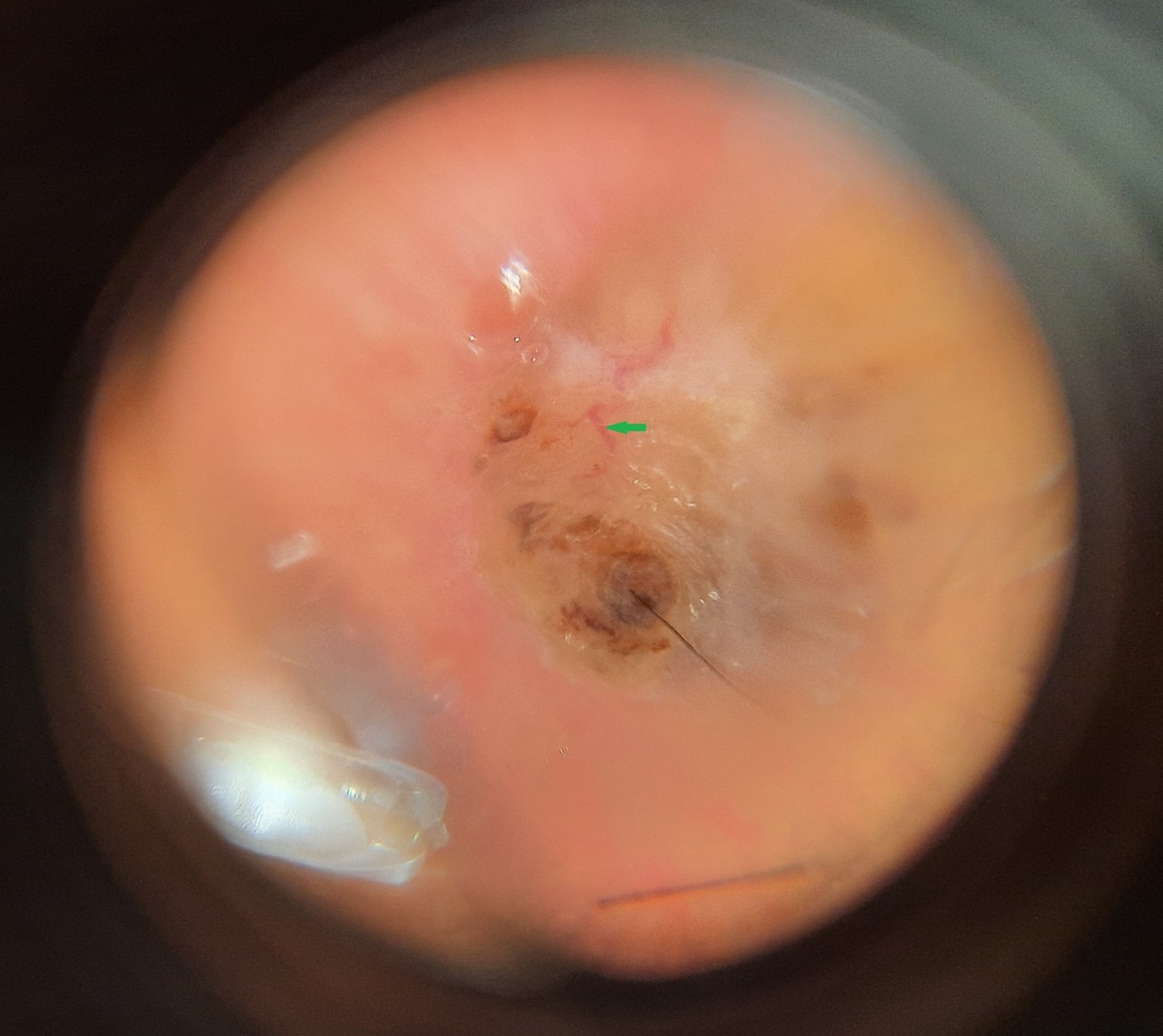
Une exérèse élargie est effectuée après examen de la lésion au dermatoscope (fig. 2).
Une exérèse élargie est effectuée après examen de la lésion au dermatoscope (fig. 2).
Pour en savoir plus
Abi Rached H, Desmedt E, leblais C, et al. Carcinome basocellulaire : quels traitements ? Rev Prat Med Gen 2017;31(974):67-72.
0
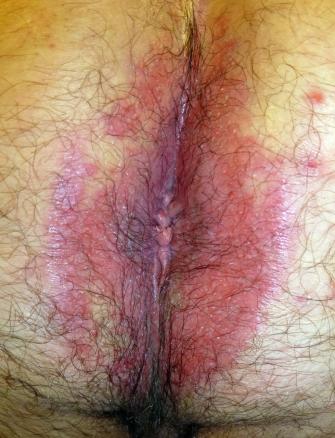
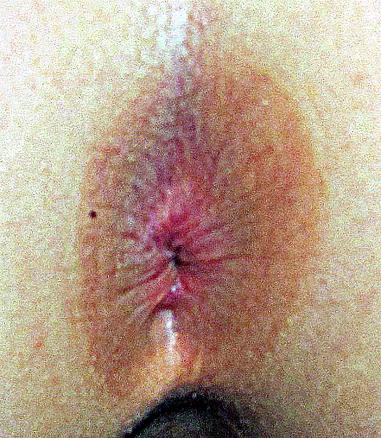
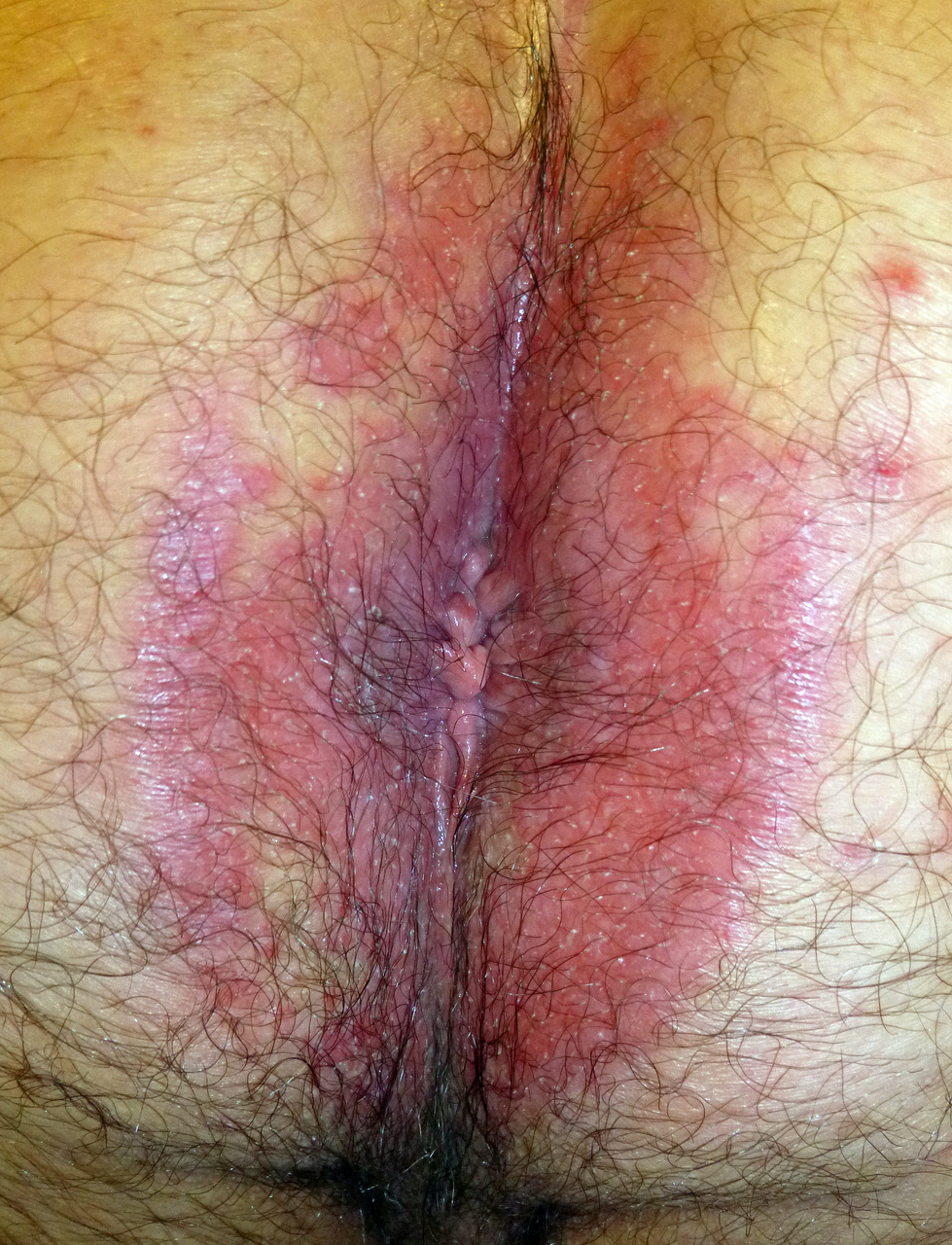
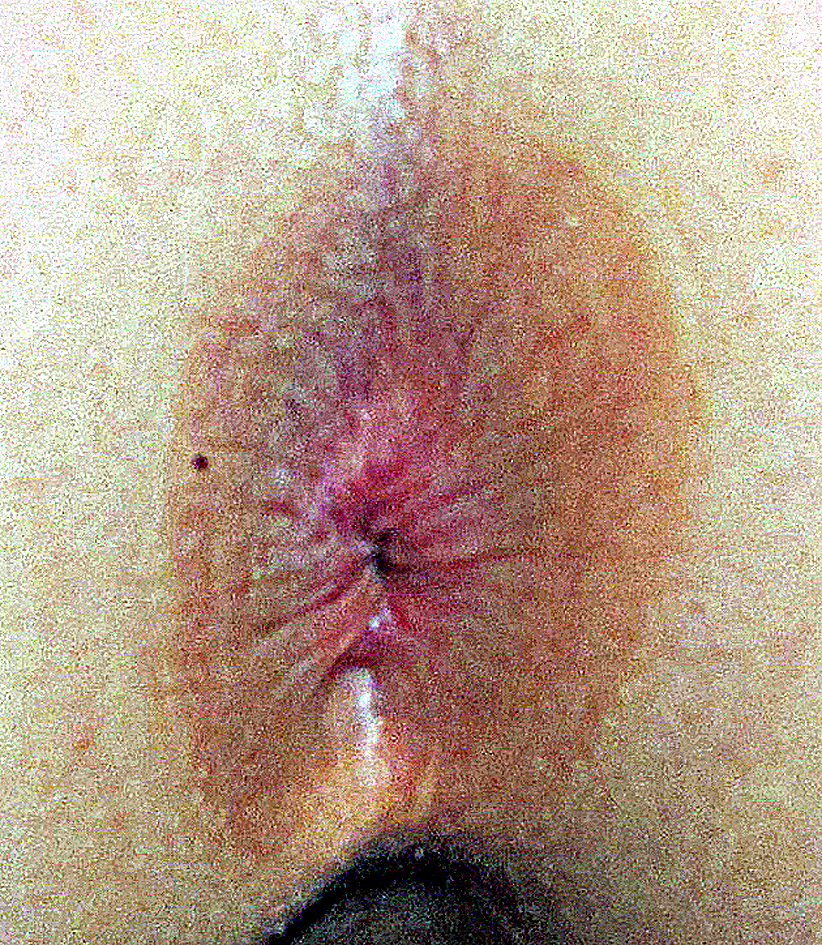
Anite streptococcique
Un homme de 32 ans consulte pour une irritation anale douloureuse survenue plusieurs jours auparavant. L’examen clinique montre une dermite de la marge et de la peau périanale (fig. 1).
Pour en savoir plus
Kahlke V, Jongen J, Peleikis HG, Herbst RA. Perianal streptococcal dermatitisin adults: its association with pruritic anorectal diseases is mainly caused bygroup B Streptococci. Colorectal Dis 2013;15:602-7.
Serban ED. Perianal infectious dermatitis: An underdiagnosed, unremitting andstubborn condition. World J Clin Pediatr 2018;7:89-104.
Serban ED. Perianal infectious dermatitis: An underdiagnosed, unremitting andstubborn condition. World J Clin Pediatr 2018;7:89-104.
0
Conduite à tenir devant un nodule thyroïdien
- En savoir plus sur Conduite à tenir devant un nodule thyroïdien
- Se connecter ou s'inscrire pour poster un commentaire
Attaque de panique
- En savoir plus sur Attaque de panique
- Se connecter ou s'inscrire pour poster un commentaire